
対症療法という選択肢しかなかった1980年代
──生物学的製剤の登場をはじめ、昨今のリウマチ治療の進歩には目覚ましいものがあります。まず、竹内先生が初めてリウマチ治療に関わるようなった頃を振り返りながら、その変遷についてお聞かせいただけますか。
竹内:私が関節リウマチの診療に携わるようになったのは大学を卒業し、指導医のもとで医師としての活動を開始したのと同時ですから1980年代初頭からということになります。
当時は関節リウマチの治療には決め手がなく、対症療法(病気の原因ではなく、主症状を軽減するための治療)として、非ステロイド系抗炎症薬を使って患者さんの痛みを抑えることが最善とされていました。しかし、そんな治療を数年間続けていくうちに症状は進行し、少しずつ関節は破壊され、結果的に患者さんは非常に不自由な日常生活を余儀なくされる──多くの膠原病・リウマチ疾患の中で、関節リウマチの患者さんだけは「こういうアプローチで治療すれば病気がよくなる」という希望が見えなかったのです。患者さんやご家族にとっては、本当につらい状況だったと思います。
──診療を担う先生方もつらさや、もどかしさがあったと思います。先生が1985年に最先端の研究が進んでいた米国に留学されたのも、そんな状況をなんとかしたいという思いがあったからなのではないでしょうか。
竹内:確かにそうですね。最先端の研究に携わることで、関節リウマチを含めた膠原病をより深く理解し、それを治療に結びつけたいと考えていました。実際、私の留学先は関節リウマチにも大きく関わる免疫についての研究を行う施設だったので、多くの知見を得ることができました。例えば、当時、白血病といえば抗がん剤でがん細胞を退治するという治療が主流だったのですが、米国ではすでに体内で特定の抗原に反応するモノクローナル抗体を使って、白血病細胞を体の中から除去するという治療が行われていました。これは抗体製剤、つまり関節リウマチにおける生物学的製剤と同じ考え方です。モノクローナル抗体は私の研究テーマの一つでもあったので、このような先端的な治療を身近で見られたことは、非常に貴重な経験でしたね。
──当時の米国では関節リウマチの治療についても、日本より進んでいたのでしょうか
竹内:例えば、現在、関節リウマチ治療の第一選択薬の一つとなっているメトトレキサート(MTX)が日本で承認を受けたのは1999年です。私が留学している頃、ちょうど米国ではこのMTXの抗リウマチ薬としての治験が行われていたのですが、帰国してから間もない1988年には承認されています。日本と11年もの差があったことを考えると、やはり進んでいたと思います。
──帰国されて、留学のご経験が生きた部分はありますか。
竹内:1990年代半ばに入ると、いよいよ生物学的製剤の治験も始まりました。しかし、実は当初、国内ではこの画期的な薬剤の導入に対する動きは少し鈍かったのです。当時はMTXなどの抗リウマチ薬が登場したばかりで、この薬に対する期待が非常に大きく、実際にその検証も進められていました。その中で、さらに新しくかつ画期的な生物学的製剤に対しては、有効性や安全性といった部分で慎重にならざるを得なかったんですね。でも、私は留学時代に抗体製剤の可能性や実際の効果を目にしていたおかげで、治験などにも積極的に取り組むことができました。
生物学的製剤の登場で起こった劇的変化とは?
──先生のような経験や情報を持った方の取り組みもあって生物学的製剤は2003年、非常にスピーディに関節リウマチの国内承認を受けています。抗リウマチ薬と生物学的製剤が次々と治療に使えるようになったことは、かなり大きなインパクトだったのではないでしょうか。
竹内:それこそ“劇的な変化”と言っていいと思います。それまで痛みや炎症を抑えるしか選択肢のなかった関節リウマチの進行を止めることが可能になった──これは、関節リウマチ治療の目標が症状を抑えることから、「寛解」導入に変わったことを意味します。
寛解とは病気の症状が消え、臨床的にコントロールされた状態を意味します。関節リウマチで言えば、治療によって関節の痛みや腫れが消えて、それが維持された状態ということになりますが、関節リウマチの治療にこの言葉を使えるのはまさに夢のようことでしたね。
目標到達に向けた治療(T2T)における10項目のリコメンデーション
| ① | 関節リウマチ治療の目標は、まず臨床的寛解を達成することである。 |
|---|---|
| ② | 臨床的寛解とは、疾患活動性による臨床症状・徴候が消失した状態と定義する。 |
| ③ | 寛解を明確な治療目標とすべきであるが、現時点では、進行した患者や長期罹患患者は、低疾患活動性が当面の目標となりうる。 |
| ④ | 治療目標が達成されるまで、薬物治療は少なくとも3カ月ごとに見直すべきである。 |
| ⑤ | 疾患活動性の評価は、中~高疾患活動性の患者では毎月、低疾患活動性または寛解が維持されている患者では3~6カ月ごとに、定期的に実施し記録しなければならない。 |
| ⑥ | 日常診療における治療方針の決定には、関節所見を含む総合的疾患活動性指標を用いて評価する必要がある。 |
| ⑦ | 治療方針の決定には、総合的疾患活動性の評価に加えて関節破壊などの構造的変化及び身体機能障害もあわせて考慮すべきである。 |
| ⑧ | 設定した治療目標は、疾病の全経過を通じて維持すべきである。 |
| ⑨ | 疾患活動性指標の選択や治療目標値の設定には、合併症、患者要因、薬剤関連リスクなどを考慮する。 |
| ⑩ | 患者は、リウマチ医の指導のもとに、「目標達成に向けた治療(T2T)」について適切に説明を受けるべきである。 |
──それに伴って、全体的な治療方針のような部分も変わったのでしょうか。
竹内:大きなところでは、2010年に欧米のリウマチ学会によって「Treat to Target(T2T)」という、寛解という目標に向けた具体的な治療戦略が策定されました。また、これを境にして、今までのリウマチの診断基準、分類基準も書き換えられています。これも寛解を目指すためには、より早期に病気を発見し、治療を開始することがベストだということがわかってきたからです。早期に治療を開始すれば、関節リウマチの進行はそれだけ早く止まるわけですから。
──寛解に至る患者さんが増えてくると、今後は「治療(薬剤の投与)をやめたいという方も多くなってくるのではないでしょうか。
竹内:かなり早期の段階で治療を開始された方で、年齢も若くて、機能的な障害が少ない方なら治療をやめられるかもしれません。特に生物学的製剤を導入された方ですね。しかし、現状ではガイドラインなどの中でも「やめられるかもしれない」と記すにとどまっています。今日のように治療が標準化されてから、それほど時間が経っている訳ではないですから、現状では中止してもいいとは断言はできないのです。ただ、薬物治療を中止するまでにはいかなくても、薬の減量、あるいは投与間隔を長くするということは可能だと思います。
──治療は早期に開始するほどいいということは、患者さんの早期受診が欠かせないですね
竹内:その通りです。関節の痛み、特に腫れがあったら極力早めに医療機関を受診していただきたいですね。例えば、関節に痛みがあると、とりあえず市販の痛み止めを飲んでやり過ごしてしまう人がいるんです。特に仕事で忙しい方や男性に多い傾向があります。でも、それでは一次的に痛みを緩和する以前の治療と同じで、結局リウマチは進行してしまいます。もちろん、進行した関節リウマチでも生物学的製剤などの投与によって、進行自体は止めることはできます。これも以前と比べれば大きな前進と言えますが、それまでに破壊された関節は元には戻りません。だからこそ、早期受診が必要なのです。
──現在は抗リウマチ薬に加えて、複数の生物学的製剤が存在しています。これは治療の選択肢が広がったことを意味しているわけですが、患者さんにとって、その具体的なメリットはなんだと思われますか。
竹内:抗リウマチ薬は関節リウマチの原因となる免疫異常を修復することで、症状の改善を促します。一方、生物学的製剤にはこの免疫異常を引き起こす炎症生サイトカインと呼ばれる物質や、免疫反応をコントロールしているT細胞の働きを抑えて関節の変形・破壊を止め、関節の腫れや痛みを改善させます。
このように、同じ関節リウマチを治療する薬剤でも、それぞれ目的やターゲットが異なります。言い換えれば、ある一つのポイントで効果が認められなかったら、次の薬剤で別のポイントにアプローチできるということです。また、目的が同じ薬剤でも投与方法や間隔が違うので、患者さんの診療スタイルに合わせて選択することも可能です。さらに言えば、どんな薬剤でも患者さんとの相性というものがありますから、複数の選択肢があるということは、患者さんの安全を担保するという意味でも非常にいいことではないでしょうか。
関節リウマチ治療は飛躍的に向上したけれど……
──2010年に新しい治療戦略が策定されてから、ある程度の時間が経過しました。関節リウマチの治療はある程度確立されたと考えていいのでしょうか。
竹内:確かに新しい治療戦略に沿って、標準化された治療を提供できるようになり、患者さんが寛解に至る確率は年々高くなっています。でも、これはあくまでも“昔に比べれば”ということに過ぎません。また、診断基準上は寛解に至っていても、全ての患者さんが満足しているわけではなく、「まだ痛みがある」、「体がだるい」、「不安感が強く残っている」など、さまざまな訴えがあります。
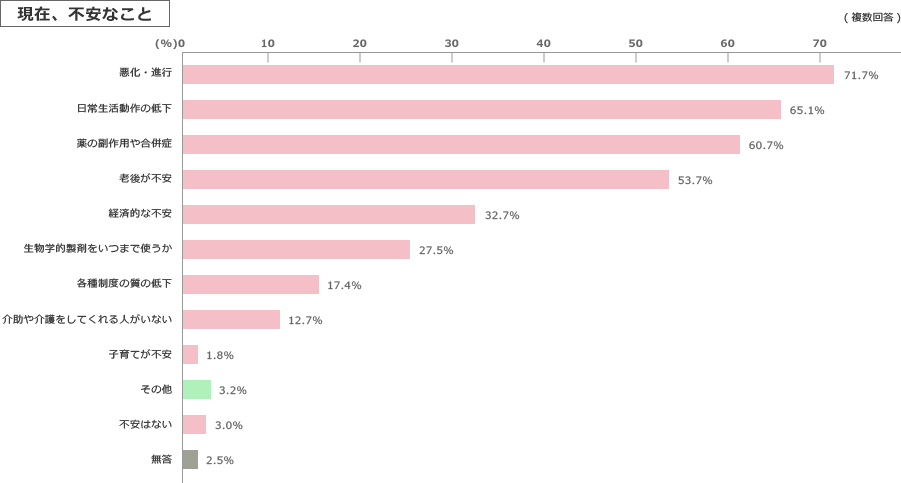
(公益社団法人 日本リウマチ友の会.『2015年 リウマチ白書』 リウマチ患者の実態〈啓発編〉.流 2015;No317:38p)
──関節破壊という大きな問題を解決したからこそ、新たな課題が明らかになってきたと。
竹内:実はひとことで関節リウマチと言っても、症状や発症部位、薬に対する反応など、実は一人ひとりまったく違います。ほとんど同じ病気がないと言っていいくらい個人差がある。その背景には、患者さん個々の体質や性格、さらに家庭や社会環境等々、さまざまな要因があるわけですが、今後はこうした個人やグループごとに細分化された治療アプローチを考えていかなくてはならないでしょう。また、現状では、関節破壊の進行が止まり、炎症が消えた状態を寛解と呼んでいます。これまでも、この寛解の基準は診療のレベルが上がるたびにより厳しいものになってきたわけですが、今後はさらに見直す必要もあるかもしれませんね。10年前と比べて関節リウマチの治療は飛躍的に向上したわけですが、実は、まだまだ発展途上なのです。
